
島田 この日本のガイドラインでは,特に合併症を伴った場合として脳血管障害を第一にあげていますが, 脳血管障害の急性期の治療に関してはだいたいconsensus basedで,重要臓器障害が相当程度以上に進展していく場合以外は,血圧はあまりいじるなというのが1つの結論のようです。 しかし,少し議論があるのは二次予防になるような状態です。 すなわち,発症して1ヵ月以上たった状態のときの血圧が150〜170mmHg,あるいは最終的には140〜150mmHg未満ということになっていますが, これは先ほどの高齢者の考え方と同じと理解していいでしょうか。目指している部分は,最初から130mmHgや85mmHgということではなしに。
久代 脳血管障害については日本のガイドラインのほうが病態,治療目標について詳しく述べられています。 ただ,急性期,慢性期ともに大規模臨床試験による知見が乏しい分野ですから,多少あいまいになるのはやむを得ないと思います。 ですから,ガイドラインでは原則を示し主治医の判断に委ねて良いのではないかと思います。 降圧目標についても一概に決めるよりも,個々の患者の状態により主治医が決めるべきです。 150〜170mmHgを金科玉条にするのではなく,患者が耐えられるなら,さらに低い血圧を維持したほうが脳血管障害の二次予防のみならず, 心不全を含めた他の心血管系疾患の予防には好ましい可能性があるわけですから。
平田 脳血管障害では臨床症状において,Jカ ーブ現象がいちばん明確になるところだと思います。あまり下げすぎるといろいろ不都合が出てくるので, そのようなことを目安にしてなるべく低いところを目指すのがいいのではないかと思います。
島田 あくまで脳卒中の予防には血圧が低いことが大事だということですね。
久代 Jカーブが存在する可能性があるかもしれないので,それは個々の患者で判断する。 患者が耐えられなければ,そこで止めておき,グレーゾーンに関しては個別に対応するということではないですかね。
島田 降圧薬としてはCa拮抗薬やACE阻害薬を推奨していますね。 すでに臓器障害を伴っているような患者の場合には,より臓器選択的に使っていくことが大事だと思いますが,その概念は特に心疾患や腎疾患で表されています。 心疾患,腎疾患は欧米の考え方とほぼ同じだと思いますが,心疾患に関してはいかがですか。
久代 欧米のガイドラインはβ遮断薬をかなり強調し, 日本のガイドラインではCa拮抗薬に重きを置いているというニュアンスがあるのは,日本で攣縮性の狭心症が多いということがあります。 しかし日本での動脈硬化性心疾患の有病率を考えると,β遮断薬の使用頻度が少し低いように思います。もう少しβ遮断薬の使用頻度を上げてもいいのではないかと思います。
島田 狭心症にはCa拮抗薬とβ遮断薬で,β遮断薬は入れてはいるが,もう少し強調してもいいのではないかということですね。
久代 β遮断薬は動脈硬化性心疾患では,二次予防により生命予後の改善効果が確認されているので処方すべき薬剤です。 ただ,β遮断薬は処方する前に,喘息,閉塞性動脈硬化症,高度房室ブロック,心不全,冠攣縮性狭心症などについて確認する必要があります。 患者に重篤な副作用が生じることは避けたいので,Ca拮抗薬を処方してしまうことがあるかもしれません。 しかし,日常診療では失神発作や失神しかけ,息切れ,喘息の既往,運動時下肢痛,安静時胸痛などの問診と診察,基礎的な検査をすれば大丈夫なわけです。 日本のガイドラインは冒頭に実用的であることを目指したと述べられているので,β遮断薬の実際的な使用方法などについても触れて欲しかったと思います。
平田 先生方は今年のLancetに載ったMacMahonら(図1)と Furbergら(図2)のCa拮抗薬の功罪に関する論文についてはどのように評価されていますか。
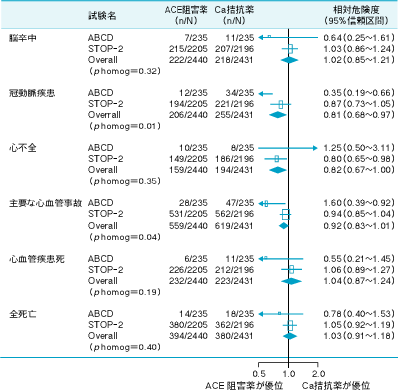
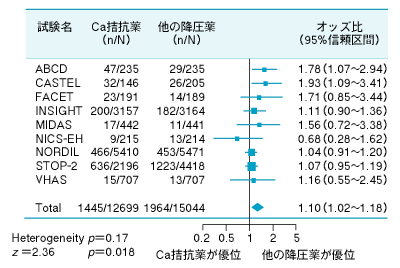
久代 メタ分析は方法次第で結果が変わってしまう良い例だと思いました。 私は,MacMahonらが言うように高血圧患者全体について心臓血管系疾患全体の予防を論じるのであれば, 降圧薬により差があると結論するには十分なエビデンスはないとする考えに賛成です。 しかし,狭心症患者の症状改善には有効なCa拮抗薬が,心疾患自体の一次〜二次予防については他の降圧薬より優れているとのデータがないのも事実です。 狭心症の症状改善は期待できないACE阻害薬については,例えばHOPE研究のように有用性を示す知見が出てきているわけです。 このへんはCa拮抗薬のジレンマだと思います。日本人は欧米と異なる可能性があり,やはり日本での介入研究が必要です。
島田 日本人は狭心症が多いということもあり,心疾患にはCa拮抗薬を使っています。 ただ,Ca拮抗薬が本当にいいのかというと,エビデンスとしてACE阻害薬のような切れ味のいいデータはあまり出ていません。 ですから,近畿大学の石川先生は,β遮断薬をもっと使ったほうがいいのではないか,Ca拮抗薬にはそんなエビデンスはないということをおっしゃっていますが, 本当はどうなのかを確かめるのは今後の問題です。
先ほどおっしゃったLancetの論文では,両者でメタ分析の結果が違ったわけですね。
平田 Furbergは,心疾患に関してはCa拮抗薬が予後をかえって悪くする。 しかしMacMahonは肯定的で,特に脳血管障害の予防効果は優れていると言っています。
島田 Lancetでも迷っている段階なので,(笑)ここではなかなか結論が出ませんが,われわれとしては賢明に使い分けていくことが必要ではないかと思います。
島田 腎疾患はいかがでしょうか。
平田 腎疾患の問題は2つあり,1つは降圧目標と,もう1つは薬剤です。 薬剤的にはレニン・アンジオテンシン系を抑制する薬剤が尿蛋白を減らし,ひいては糸球体濾過値の減少を遅らせるということはかなりはっきりしていると思います。 ただ,いずれのスタディも母集団の数が大規模ではないため,このようなガイドラインではもうひとつ評価が低い。 しかし現実には,多くの医師が,この効果は間違いないと考えていると思うので,蛋白尿がある患者には,特に軽症であればあるほど, 早期からACE阻害薬あるいはAII拮抗薬を使うべきだということで,コンセンサスは得られているだろうと思います。
もうひとつ目標血圧は,特に1日1g以上の蛋白尿があるケースには125/75mmHg以下を目指すというすごい数値が出ていますが。
島田 JNC VIと同じですね。
平田 われわれは尿蛋白がある患者にはかなり早期からACE阻害薬などを使っており, 140/90mmHgあるいは130/85mmHgぐらいでも使うことはよくあり,125/75mmHgをクリアしていることもしばしばあります。ただ,現実にはなかなか難しい値です。
島田 JNC VIでは,すでに蛋白尿を発症していれば,降圧薬を投与してもいいということでした。 要するに腎疾患に関しては血圧を最初から低めに設定しつつ,腎の血行動態,糸球体血行動態からいってACE阻害薬を優先的に使用するという考え方です。 高血圧がなかなか治りにくい場合には利尿薬のフロセミド,あるいはCa拮抗薬を併用しながら体血圧を下げ,なおかつ糸球体の高血圧も下げる。 そのような方法論でだいたいよろしいでしょうか。
平田 現実にはACE阻害薬だけでは対応できないことはしばしばあります。
島田 一応そのような方針で,血液透析も少し載っています。 血液透析は一般的な医師にはあまり関係なく,降圧薬は透析性のないACE阻害薬やCa拮抗薬を使いなさいといっていますが,これはコンセンサスなのでしょうか。
平田 ACE阻害薬は腎疾患には非常に良いのですが,透析の状況になるとしばしば悪さをします。 非透析性のために蓄積するとか,貧血を起こすことがあります。透析膜によってはショックを起こすようなこともあるので,注意が必要です。
島田 日本人は糖尿病に由来する心血管疾患がかなり多いと思います。 それに対して疾患発症を予防するという観点から,血圧をかなり低めに設定し, 降圧薬もACE阻害薬を中心にしたCa拮抗薬や,あるいは代謝性に影響を与えないα遮断薬などを投与しつつ, 早期から十分に血圧をコントロールしようという,そのような考え方は非常に大事なことだと思いますが,いかがでしょうか。
久代 糖尿病患者を対象にした疫学調査では, 日本,欧米ともに心臓血管系疾患発症リスクは糖尿病がなく心臓血管系疾患の既往がある患者とおおむね同様になっています。 ですから,糖尿病は臓器障害を伴う場合と同等の高リスクとして扱われ,降圧目標が厳しく一応130/85mmHgに設定されています。 しかし,HOT研究では終了後の層別解析ですが,拡張期圧を80mmHg目標に設定された群の成績が最も良かったわけです。 疫学的には収縮期血圧は120,拡張期血圧は80mmHgを超えると心臓血管系疾患は増加しています。 ですから,至適血圧は120/80mmHgのわけですが,そこまで下げることの妥当性は介入試験で検証されていません。 疫学調査による関連が因果関係である可能性はあり,将来はもっと低い血圧が設定される可能性はあるわけです。 しかし,現実には糖尿病を伴う高血圧患者で130/85mmHgに管理されているのは,多くないと思います。 まずは,多くの患者がガイドラインに示された降圧目標を達成されることが重要だと思います。
平田 おっしゃるとおりだと思います。 糖尿病が存在すると合併症が非常に増加するということは,皆さんが経験されていると思います。 データとしてそこがはっきりしているのは腎合併症による透析患者の場合です。 日本でも糖尿病性腎症が透析の原因疾患のトップになったのですが,脳血管障害あるいは心筋梗塞についてもほとんど同じことがいえるのではないかと思います。 ですから糖尿病が合併している場合はもう1つ慎重に,積極的な治療が必要ではないかと思います。